Primärversorgung von Verbrennungswunden
Götz Habild 1Johannes C. Bruck 1
1 Abteilung für Plastische Chirurgie des Martin-Luther-Krankenhauses in Berlin, Berlin, Deutschland
Zusammenfassung
Die adäquate Therapie von Verbrennungswunden beginnt bereits am Unfallort mit der Stabilisierung der Vitalfunktionen des Patienten und grober Einschätzung von Verbrennungsfläche und -tiefe. Hieraus ergibt sich die Indikation zur ambulanten bzw. stationären Weiterbehandlung, ggf. zur Therapie in einem speziellen Brandverletztenzentrum. Die Erstbehandlung der Verbrennungswunden am Unfallort besteht in der Kühlung der verbrannten Areale. In der weiterbehandelnden Einrichtung sollen die Verbrennungswunden umgehend gereinigt und desinfiziert sowie steril abgedeckt werden. Oberflächliche Verbrennungen Grad IIa können in der Regel durch Reepithelisierung zur Abheilung gebracht werden. Im Vordergrund stehen ein schmerzfreies Vorgehen und ein narbenarmes Ergebnis, das vor allem durch die Vermeidung von exogenen Infektionen z.B. durch Auflegen von mit Polihexanid-basierten Antiseptika getränkten Kompressen erreicht werden kann.
Tiefgehende Verbrennungen Grad IIb bis III sollten zeitnah debridiert und die entsprechenden Areale mittels Hauttransplantation gedeckt werden. Ziel ist ein rascher kompletter Wundverschluss ohne Wundinfektion, um die Narbenbildung zu verringern bzw. vollständig zu vermeiden.
Schlüsselwörter
Verbrennung, Verbrennungswunde, Baxter-Formel, Neuner-Regel, Brandverletztenzentrum
Text
Einleitung
Die Ursachen thermischer Verletzungen sind vielschichtig. Neben der klassischen offenen Flamme kommt es auch bei Einwirkung von heißen Flüssigkeiten sowie im Rahmen von Explosionen, Stromverletzungen und Blitzschlag zu thermischen Schädigungen von Gewebe. Dem Verletzungsmuster von Verbrennungen sehr ähnlich und daher auch gleichartig in der Therapie sind die Verätzungen durch verschiedene Säuren und Laugen.
Erstmaßnahmen am Unfallort
Bei der Erstversorgung am Unfallort steht zunächst die Beurteilung des Allgemeinzustandes des Patienten gegebenenfalls mit Stabilisierung der Vitalfunktionen im Vordergrund. Zur Erstbehandlung der Verbrennungswunden ist die Kleidung zu entfernen, die Wunden sind anschließend mit kaltem Wasser (15°C-20°C) zu kühlen [5], [3], [4], [2]. Hierbei ist insbesondere bei Kindern auf eine drohende Unterkühlung zu achten. Aufgrund des Flüssigkeitsverlusts ist eine bedarfsgerechte Flüssigkeitssubstitution einzuleiten. Zusätzlich ist eine ausreichende Analgesie notwendig.
Beurteilung der Verbrennungstiefe
Bereits am Unfallort soll eine erste Einschätzung der Verbrennungstiefe getroffen werden. Unterschieden werden im Allgemeinen drei Verbrennungsgrade [4], [2], (Abbildung 1 [Abb. 1]).
Abbildung 1: Schematische Darstellung der Einteilung von Verbrennungswunden auf Grund der Verbrennungstiefe
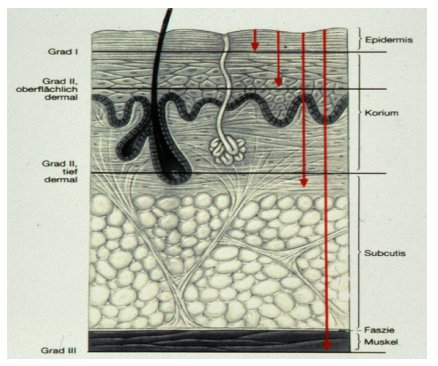
Grad I betrifft die oberen Schichten der Epidermis. Charakteristisch sind eine Hautrötung, Schwellung und Schmerzen. Eine spezielle Therapie der Verbrennungsareale ist im Allgemeinen nicht notwendig. Die Bereiche werden mit pflegenden, ggf. kühlenden und antiphlogistischen Externa behandelt.
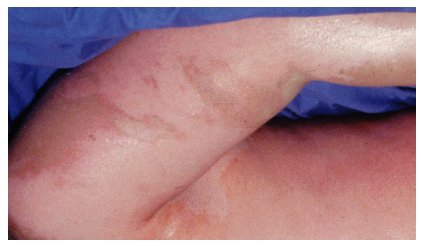
Grad II der Verbrennungstiefe wird unterteilt in oberflächlich Grad IIa und tief Grad IIb. Bei der Verbrennung Grad IIa (Abbildung 2 [Abb. 2]) reicht die Schädigung bis in das obere Corium. Ausgehend von den intakten Hautanhangsgebilden kann eine Reepithelisierung der Wunden erfolgen. Klinisch findet sich eine Blasenbildung. Der Wundgrund erscheint rosig und feucht mit guter Rekapillarisierung. Die Patienten klagen über deutliche Schmerzen.
Abbildung 2: Verbrennung Grad IIa
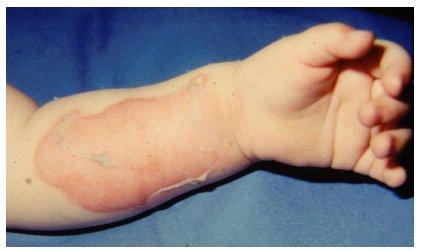
Die Verbrennung Grad IIb betrifft auch tiefe Schichten des Corium (Abbildung 3 [Abb. 3]). Hautanhangsgebilde sind größtenteils zerstört. Klinisch findet sich ebenfalls eine Blasenbildung. Der Wundgrund erscheint inhomogen und trocken. Die Wunden sind partiell asensibel.
Abbildung 3: Verbrennung Grad IIb
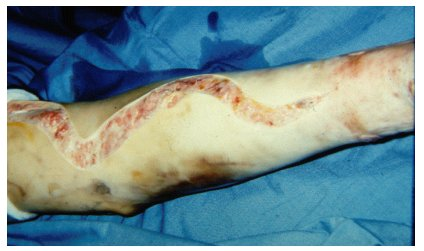
Die Schädigung der drittgradigen Verbrennung reicht bis in die Subcutis, gegebenenfalls unter Mitbeteiligung von Fascien, Muskulatur und Knochen (Abbildung 4 [Abb. 4]). Die Wunden erscheinen ebenfalls inhomogen weiß-gelblich bis bräunlich, von einer derben, trockenen Konsistenz. Durchscheinend durch diese Hautareale finden sich häufig thrombosierte Venen. Die Hautanhangsgebilde sind komplett zerstört. Die Wunden sind asensibel und schmerzlos.
Abbildung 4: Verbrennung Grad IIb
Beurteilung der Verbrennungsfläche
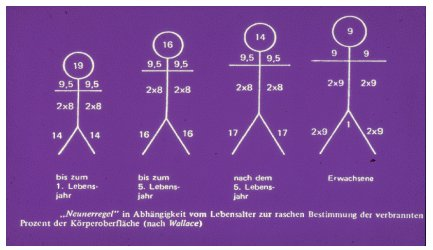
Eine erste, grobe Einschätzung der flächenhaften Ausdehnung thermischer Wunden kann zum einen mit Hilfe der Neuner-Regel nach Wallace erfolgen (Abbildung 5 [Abb. 5]). Unter Abwandlung kann diese Regel auch beim Kind angewandt werden. Eine weitere Möglichkeit zur groben Einschätzung des Verbrennungsausmaßes ist die sog. Handflächen-Regel, die besagt, dass die Handfläche des Patienten ca. 1% seiner Körperoberfläche entspricht [2].
Abbildung 5: Neunerregel in Abhängigkeit vom Lebensalter zur raschen Bestimmung der verbrannten Körperoberfläche (in %) (nach [6])
Flüssigkeitshaushalt
Insbesondere bei Schwerbrandverletzten kommt es über die Verbrennungswunden zu einem deutlichen Flüssigkeitsverlust infolge Zerstörung der Hautbarriere. Zusätzlich entsteht durch die Freisetzung von Mediatoren aus den geschädigten Zellen ein Kapillarleck mit einem massiven Flüssigkeitsverlust von intra- nach extravasal [4], [2]. Mit Erkennen dieser Pathomechanismen wurden zahlreiche Substitutionsschemata erstellt. Das wohl am verbreitetsten angewandte Schema ist die Parkland-Formel nach Baxter [1]. Pro Prozent verbrannter Körperoberfläche multipliziert mit dem Körpergewicht in Kilogramm werden 4 ml Ringer-Lactat-Lösung über 24 h verabreicht. Hierbei wird die Hälfte der berechneten Menge in den ersten 8 h infundiert und die zweite Hälfte in den verbleibenden 16 h. Diese Berechnung stellt eine einfache, wenn auch relativ grobe Abschätzung des Flüssigkeitsbedarfs dar. Nach Verbringen des Patienten in eine Intensivstation für Brandverletzte wird der Flüssigkeitsbedarf durch Monitoring des Patienten, insbesondere der Urinausscheidung und des Blutdrucks, bestimmt.
Indikation zur Aufnahme in ein Brandverletzten-Zentrum
Während kleinere Verbrennungen im normalstationären Bereich therapiert werden können, stehen für schwerere Verbrennungen in Deutschland ca. 170 Intensivbetten in Brandverletztenzentren zur Verfügung. Die zentrale Koordination erfolgt in Deutschland über die Leitstelle für Schwerbrandverletzte in Hamburg (Tel. 040/2882-3998). Die Richtlinien für die Einweisung in ein Brandverletztenzentrum sind entsprechend den Richtlinien der Deutschen Gesellschaft für Verbrennungsmedizin bei Erwachsenen-Verbrennungen Grad II über 20% Körperoberfläche bzw. Verbrennungen Grad III über 10% der Körperoberfläche, Verbrennungen in Zusammenhang mit Inhalationstraumata sowie Elektrounfälle und IIb- bis drittgradige Verbrennungen an speziellen Lokalisationen wie z.B. Händen, Füßen, Gesicht und Genitale.
Bei Kindern sind die Indikationen für die Therapie in einem speziellen Kinder-Brandverletzten-Zentrum noch enger gestellt [4]. In einem Brandverletztenzentrum kann sowohl die speziell auf den Brandverletzten zugeschnittene intensivmedizinische Therapie als auch die adäquate operative Versorgung zentral an einem Ort durchgeführt werden. Bereits bei Aufnahme können erste therapeutische Schritte unternommen werden wie z. B. Bronchoskopien oder Escharotomien bei tiefgehenden zirkulären Verbrennungen insbesondere der Extremitäten. Es werden großvolumige zentrale Zugänge zur Flüssigkeitssubstitution gelegt. Die Wunden werden bei Aufnahme gründlich gereinigt und antiseptisch behandelt sowie sämtliche Körperhaare zur Infektionsprophylaxe entfernt. Sämtliche weiteren Arbeiten am Patienten während des gesamten Aufenthaltes erfolgen unter aseptischen bzw. sterilen Bedingungen. Ziel der Therapie ist neben der Stabilisierung des Patienten ein zügiger Wundverschluss. Eine Wundinfektion mit daraus resultierender verzögerter Wundheilung muss vermieden werden, um einer späteren verstärkten Narbenbildung vorzubeugen [4], [2].
Therapie der Verbrennungswunden
Bei Verbrennungen Grad IIa sind die Hautanhangsgebilde erhalten, so dass eine Reepithelisierung stattfinden kann. Ein Hautersatz ist nicht erforderlich. Die Wunden werden gereinigt und antiseptisch behandelt (z.B. mit Lavanid®). Wir empfehlen das Abtragen der Blasen zur Infektionsprophylaxe. Kleinere IIa-gradige Verbrennungen können konservativ mittels antiseptischer Verbände zur Abheilung gebracht werden. Wir bevorzugen tägliche Verbandwechsel mit einem Polihexanid-basiertem Antiseptikum. PVP-Iod-Verbände sind aufgrund der gerbenden Wirkung bei diesen oberflächlichen Verbrennungen in der Regel nicht indiziert. Weit verbreitet ist die Anwendung von Silbersulfadiazin (Flammazine®). Hier stellt sich die Silberresorption problematisch dar. Insbesondere bei Kindern sollten die täglichen schmerzhaften Verbandwechsel im Rahmen der konservativen Therapie vermieden werden. Wir bevorzugen ein Bürsten-Debridement der Wunden (Abbildung 6 [Abb. 6]) mit einem Polihexanid-basiertem Antiseptikum in Kurznarkose und anschließend die temporäre Wunddeckung mittels Amnion (Amnion luftgetrocknet, DIZG, Abbildung 7 [Abb. 7]) mit abschließendem Verband, der mit einem Polihexanid-basiertem Antiseptikum getränkt ist. Der erste Verbandwechsel erfolgt am fünften postoperativen Tag (Abbildung 8 [Abb. 8]). Da das Amnion bis zur selbständigen Ablösung nach Reepithelisierung in situ belassen wird, sind die Verbandwechsel schmerzfrei. Auch bei ausgedehnteren oberflächlichen Verbrennungen im Erwachsenenalter empfiehlt sich dieses Vorgehen, da eine schnelle und infektionsfreie Wundheilung ohne spätere Narbenbildung (Abbildung 9 [Abb. 9]) erreicht werden kann [4], [2].
Abbildung 6: Zustand intraoperativ nach Bürstendebridement
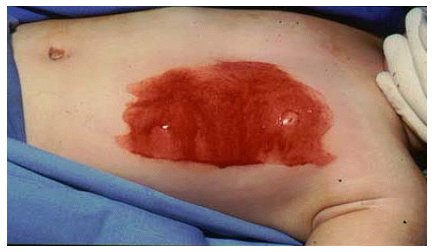
Abbildung 7: Zustand intraoperativ nach Amnionauflage
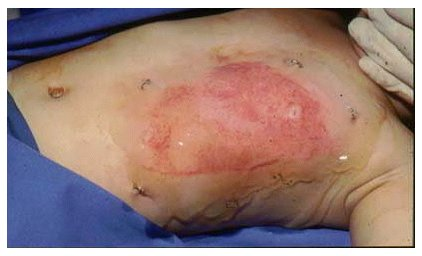
Abbildung 8: Zustand nach 1. Verbandswechsel am 5. Tag
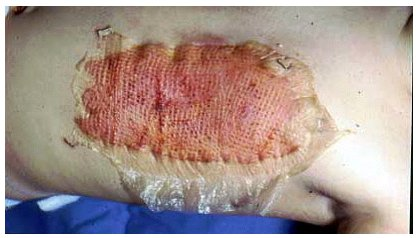
Abbildung 9: Zustand nach 14 Tagen postoperativ
Bei tiefgehenden Verbrennungen Grad IIb-III ist generell die Indikation zur operativen Therapie gegeben, da eine Reepithelisierung der Wunden nicht bzw. nur verzögert mit verstärkter Narbenbildung stattfindet. Die verbrannten Areale müssen schnellstmöglich debridiert und mittels Hauttransplantation gedeckt werden. Bei Verbrennung Grad IIb werden die Nekrosen in der Regel tangential, bei der Verbrennung Grad III epifascial entfernt. Anschließend sollten die Areale nach Möglichkeit mit autologer Spalthaut gedeckt werden. Bei speziellen Indikationen stehen weitere Verfahren wie Vollhauttransplantate, Keratinozyten-Transplantate, verschiedene Dermis-Ersatzverfahren, temporäre Deckung mit Spenderhaut sowie Lappenplastiken zur Verfügung [4], [2].
Literatur
[1] Baxter CR. Early resuscitation of burns. In: Welch C ed. Advances in Surgery. Chicago: Year Book Medical Publishers; 1970.[2] Bruck JC, Müller FE, Steen M. Handbuch der Verbrennungstherapie. Landsberg: Ecomed; 2002.
[3] Köhnlein HE, Lemperle G. Experimentelle Untersuchungen zur Kaltwasserbehandlung bei frischen Verbrennungen. Chir Plastica. 1972;1:216.
[4] Krupp S. Plastische Chirurgie. Landsberg: Ecomed; 1994.
[5] Offeigson OJ. Observations and experiments on the immediate cold-water-treatment for burns and scalds. Brit J Plastic Surg. 1959;12:104.
[6] Wallace AB. Treatment of burns, a return to basic principles. Br J Plast Surg. 1948/49;1:232.




