[Kommentar: Vermittlung von klinischen Fähigkeiten bei der medizinischen Ausbildung im Vereinigten Königreich, am Beispiel des BM5 Curriculum der Medizinischen Fakultät, Universität Southampton]
Anja Timm 1Clare Polack 1
1 University of Southampton, Faculty of Medicine, Academic Unit of Medical Education, Medical Education Development Unit (MEDU), Southampton, UK
Zusammenfassung
Dieser Kommentar soll Vergleiche über die Vermittlung klinischer Fertigkeiten in Deutschland und Großbritannien ermöglichen. Er skizziert das regulatorische Umfeld in Großbritannien und seine Auswirkung auf die Programmgestaltung an den medizinischen Fakultäten. Am Beispiel der University of Southampton zeigen wir, wie die Vermittlung klinischer Fertigkeiten sowohl vertikal als auch horizontal integriert ist.
Einführung
Als eine europäische medizinische Fakultät, an der in Zusammenarbeit mit Gesundheit Nordhessen, einem deutschen Gesundheitsdienstleister, ein Bachelor-Programm läuft, haben wir die jüngsten Entwicklungen in der deutschen medizinischen Ausbildung mit großem Interesse verfolgt, vor allem die kürzlich veröffentlichten Empfehlungen des Wissenschaftsrates [1] und die Einrichtung des nationalen Kompetenzkatalogs (
Kontext Vereinigtes Königreich
Für medizinische Fakultäten im Vereinigten Königreich werden alle Lehrpläne durch die nationale Empfehlung des General Medical Council (GMC - Allgemeine Ärztekammer) geregelt. In „Tomorrow's Doctors“ (2009 - dt.: „Ärzte von morgen“) unterstreicht die GMC die Bedeutung der drei Domänen: Der Arzt als – „Wissenschaftler und Gelehrter“, „Praktiker“ und „Experte“ (
Im Vereinigten Königreich werden bei traditionellen Grundstudienprogrammen in der Regel die ersten zwei Jahre an einer Universität abgehalten, gefolgt von drei Jahren, in denen die Ausbildung vorrangig in einer klinischen Umgebung erfolgt. Allerdings ist die strikte Trennung in eine präklinische und klinische Phase mittlerweile weitgehend erodiert, weil die Initiativen zum frühen Patientenkontakt immer stärker in den Vordergrund rücken. Das bedeutet auch, dass PS und NTS im ersten Jahr eingeführt (zunächst in sehr kontrollierten Laborumgebungen) und dann zunehmend in klinischen Umgebungen gelehrt und praktiziert werden.
Jede medizinische Fakultät entwirft ihren Lehrplan gemäß ihrer eigenen Interpretation der GMC-Empfehlung sowie entsprechend den örtlichen Gegebenheiten. Allerdings sorgt die GMC-Qualitätskontrolle durch regelmäßige Besuche und öffentliche Berichterstattung dafür, dass die Durchführung der einzelnen Studienprogramme sichergestellt wird.
Beispiel University of Southampton
In Southampton werden jährlich insgesamt etwa 290 Studenten angenommen, verteilt auf fünf verschiedene Grundstudiengänge. Die meisten besuchen das Programm „Bachelor of Medicine (BM5)“ (Bachelor der Medizin), das sich über fünf Jahre erstreckt und in vier Phasen unterteilt ist; in der nachstehenden Abbildung sind diese durch die verschiedenen Farben abgegrenzt (siehe Abbildung 1 [Abb. 1]).
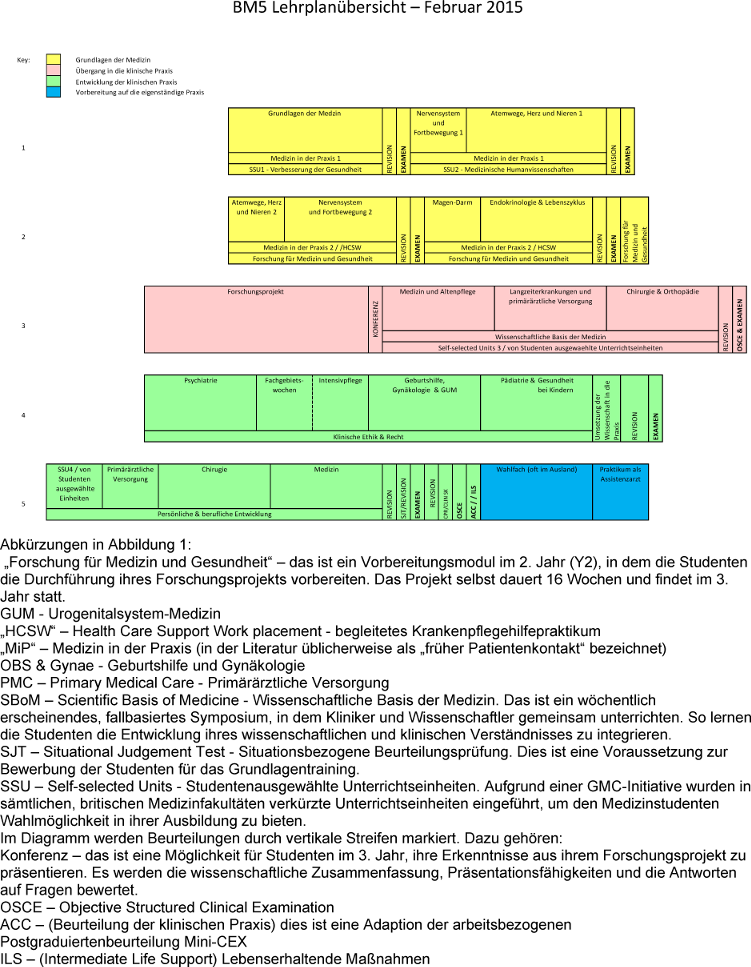
In jeder Phase werden PS und NTS in das Lehrmaterial der Studenten integriert und ihre Bedeutung wird durch ihre Ankopplung an die Wissenschaft, an Patienten und an das klinische Umfeld unterstrichen.
1. Phase: Grundlagen der Medizin (gelb)
- Im 1. Jahr wird die Vermittlung der praktischen Fertigkeiten (PS) hauptsächlich im Rahmen des Moduls Medizin in der Praxis (EN: „MiP - Medicine in Practice“) durchgeführt, wobei an die Inhalte der systembasierten Ausbildung in den anderen Modulen angeknüpft wird. Während Studenten das Modul „Nervensystem und Fortbewegung 1“ (EN: „Nervous and Locomotor 1“) belegen, erheben sie die Anamnese eines Patienten mit einer Muskel-Skelett-Erkrankung. Die MiP-Sitzungen werden in kleinen Studentengruppen praktiziert, geführt von Allgemeinmedizinern in ihrer Arztpraxis. NTS, wie beispielsweise Zeitmanagement, das Geben und Erhalten von Feedback, werden ebenfalls unterstützt, hervorgehoben und beurteilt.
- Im 2. Jahr wird das MiP-Programm wie zuvor fortgesetzt, wobei sich Hausarztpraxis- und Krankenhausumgebungen abwechseln. Darüber hinaus nehmen alle Studenten an einem begleiteten Krankenpflegehilfepraktikum teil (EN: „HCSW - health care support work“ placement). Damit verbunden ist die Schichtarbeit auf einer Station, wo sie PS und NTS erlernen. So wird den Studenten zum Beispiel grundlegende Infektionskontrolle beigebracht und sie arbeiten in fachbereichsübergreifenden Teams. Während der begleitenden Kleingruppen-Seminare wird die Reflexionsfähigkeit der Studenten gefördert, zum Beispiel bei der Diskussion über die Voraussetzungen für die Arbeitseffektivität von Teams.
2. Phase: Übergang in die klinische Praxis (pink)
Zu Beginn des 3. Jahres konzentrieren sich die Studenten auf ein Forschungsprojekt und erlernen viele praktische Fertigkeiten, einschließlich des Zugriffes auf und die Bewertung der Beweisgrundlage, was sowohl in der wissenschaftlichen als auch in der klinischen Praxis von entscheidender Bedeutung ist. Parallel zu ihrem Forschungsmodul durchlaufen die Studenten auch die PS-Ausbildung (z. B. lebensrettende Maßnahmen) und nehmen an separaten Kommunikationssitzungen mit simulierten Patienten teil, um sich auf die klinischen Praktika in Vollzeit vorzubereiten (für 4 von 5 Tage pro Woche), die im 2. Semester des 3. Jahres beginnen.
In den klinischen Modulen des 3. Jahres – Medizin und Altenpflege/Chirurgie und Orthopädie/Langzeiterkrankungen und primärärztliche Versorgung – entwickeln sich die Studenten allmählich dahingehend, ihre praktischen Kompetenzen zu erreichen. Das beginnt mit der grundlegenden Einarbeitung anhand von Modellen sowie In-vitro-Übungen zu praxisbezogenen Beobachtungen, gefolgt von betreutem Handeln. In dieser Phase müssen die Studenten ihre Fortschritte in einem Protokoll aufzeichnen, um Engagement zu zeigen und die Diskussion mit dem klinischen Betreuer zum Abschluss des Einsatzes zu ermöglichen. In den Folgejahren steigen die Anforderungen an die Studenten und ihre Kompetenzen werden in ihrem E-Portfolio aufgezeichnet (Aufzeichnung ist obligatorisch).
3. Phase: Entwicklung der klinischen Praxis (grün)
Das Eintauchen in die klinische Umgebung ermöglicht den Studenten, PS und NTS zu erlernen und zu festigen. Zum Nachweis der von der GMC geforderten 32 Kompetenzen müssen die Studenten die einzelnen Fertigkeiten jeweils 3 Mal eigenständig erbringen, während sie von einem erfahrenen Arzt beobachtet werden. Sowohl PS als auch NTS werden auch in den OSCE-Prüfungen abgefragt sowie bei der Beurteilung der klinischen Kompetenz (EN: „ACC - Assessment of Clinical Competence“). Letzteres - eine Adaption der arbeitsbezogenen Postgraduiertenbeurteilung – ist eine beobachtete klinische Beurteilung, die auch die Diagnose und das Management umfasst [2]. Die ACC ermöglicht eine viel realistischere In-vivo-Beurteilung der Fähigkeit des Studenten, d. h. eher die „Durchführung“ (doing), als die „Präsentation“ (showing) in der Miller-Pyramide [3]. Die laufende Beurteilung durch Betreuer an Arbeitsplätzen ermöglicht auch einen integrierten und holistischen Ansatz zur Bewertung der PS und NTS. Die Studenten müssen alle vier Arten der Bewertung (sowie die schriftlichen Unterlagen) bestehen.
4. Phase: Vorbereitung auf die eigenständige Praxis (blau)
Diese Phase findet nach den Hauptprüfungen statt, wird allerdings bewertet und muss bestanden werden, um das Studium abzuschließen. In dieser letzten Phase setzen die Studenten sämtliche PS und NTS in die Praxis um, indem sie einen Assistenzarzt bei der täglichen Arbeit begleiten und unterstützen. Dadurch soll sichergestellt werden, dass alle Absolventen auf die Aufgaben ihres ersten Arbeitsplatzes angemessen vorbereitet sind. Im Vereinigten Königreich folgt dem Medizinstudium ein obligatorisches zweijähriges Grundlagenprogramm (EN: „foundation programme“), das ebenso von der GMC qualitätsgesichert wird und einem sorgfältig zusammengestellten Lehrplan folgt. Am Ende des Grundlagenprogramms sollten den jungen Ärzten über alle generischen PS und NTS verfügen, die sie für ihre weiterführende Fachausbildung benötigen.
Diskussion
In Southampton sind wir davon überzeugt, dass das Wissen, die Fertigkeiten und die Einstellungen, die es braucht, um ein guter Arzt zu sein, gleichwertig sind. PS und NTS werden frühzeitig im Lehrplan eingeführt und kontinuierlich wiederaufgegriffen. Dies geschieht auf eine integrierte Weise, sowohl horizontal innerhalb des Jahres als auch vertikal mit früheren Lerninhalten [4]. Im Vereinigten Königreich wird diesen Fähigkeiten eine große Bedeutung beigemessen, da sie für die klinische Praxis als unersetzlich gelten. Den Studenten wird dieser hohe Stellenwert – von PS und NTS – signalisiert durch ihre Prominenz im Lehrplan und ihre Zentralität bei den Prüfungen.
Die Liste der Kompetenzen in Deutschland scheint sehr umfangreich, es ist (uns) jedoch noch nicht klar, wie sich diese in der Praxis auf das Selbstvertrauen und die Fertigkeiten der Studenten in diesen Bereichen auswirken.
Mit der Freizügigkeit für Ärzte in ganz Europa ist dies ein wichtiger Bereich, bei dem sowohl ein starker Prüfungsbedarf, wie auch ein hohes Kooperationspotenzial bestehen. Mehr Wissensaustausch könnte dazu beitragen, dass Ärzte aus anderen europäischen Ländern besser eingearbeitet und betreut werden können, und das verbessert letztlich die Patientensicherheit.
Interessenkonflikt
Die Autoren erklären, dass sie keinen Interessenkonflikt im Zusammenhang mit diesem Artikel haben.
Literatur
[1] Wissenschaftsrat. Empfehlungen zur Weiterentwicklung des Medizinstudiums in Deutschland auf Grundlage einer Bestandsaufnahme der humanmedizinischen Modellstudiengänge (Drs. 4017-14). Dresden: Wissenschaftsrat; 2014. Zugänglich unter/available from http://www.wissenschaftsrat.de/download/archiv/4017-14.pdf[2] Hill FJ, Kendall K, Galbraith K, Crossley J. Implementing the undergraduate mini-CEX: a tailored approach at Southampton University. Med Educ. 2009;43(4):326-334. DOI: 10.1111/j.1365-2923.2008.03275.x
[3] Norcini JJ. Work based assessment. BMJ. 2003;326(7392):753-755. DOI: 10.1136/bmj.326.7392.753
[4] Harden RM. What is a spiral curriculum? Med Teach. 1999; 21(2):141-143. DOI: 10.1080/01421599979752




